Hemostaza to termin określający hemostazę. Po urazie naczynia zachodzą różne procesy fizjologiczne, które powodują ustanie krwawienia.
Co to jest hemostaza?

W ramach hemostazy organizm zatrzymuje krwawienie spowodowane urazami naczyń krwionośnych. Zapobiega to ucieczce dużej ilości krwi.
Hemostazę można podzielić na dwa procesy. Jednak oba są blisko spokrewnione i współdziałają ze sobą. Pierwotna hemostaza jest odpowiedzialna za zatrzymanie krwawienia po około jednej do trzech minut. Jest z kolei podzielony na trzy etapy zwężenia naczyń, adhezji płytek i agregacji płytek. Po pierwotnej hemostazie następuje hemostaza wtórna, która trwa około sześciu do dziesięciu minut. Tutaj również rozróżnia się trzy różne fazy (faza aktywacji, faza koagulacji i faza retrakcji).
Zaburzenia hemostazy mogą objawiać się skłonnością do krwawień lub niewystarczającą hemostazą.
Funkcja i zadanie
Pierwotna hemostaza to faza hemostazy. Bezpośrednio po urazie zranione naczynia kurczą się. Ten proces jest znany jako skurcz naczyń. Zwężenie naczyń skutkuje zwężeniem światła naczynia przed urazem. Spowoduje to spowolnienie przepływu krwi w zranionym obszarze.
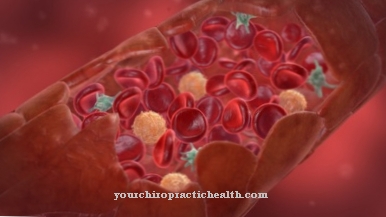
Płytki krwi (trombocyty) przyczepiają się do niektórych elementów ścian uszkodzonego naczynia. Receptor glikoproteinowy Ib i / lub receptor glikoproteinowy Ic / IIA są wymagane do tej reakcji adhezji. Adhezja płytek krwi prowadzi do wstępnego tymczasowego przykrycia rany. Mechanizmy te zatrzymują krwawienie po jednej do trzech minut.
Wtórna hemostaza jest właściwą fazą krzepnięcia krwi. Tymczasowe zamknięcie zastępuje bardziej stabilna siatka fibrynowa w trzech etapach. Kiedy płytki krwi wchodzą w kontakt z czynnikami zewnętrznymi, aktywowane są różne czynniki krzepnięcia.
Powierzchnie naładowane ujemnie można znaleźć na przykład na szkle lub stali nierdzewnej. Aktywowane czynniki krzepnięcia wprawiają w ruch kaskadę koagulacji. Jeżeli kaskada koagulacji zostanie uruchomiona w ten sposób, podstawą jest aktywacja układu wewnętrznego. Zewnętrzny układ krzepnięcia jest aktywowany przez kontakt krwi z uszkodzoną tkanką. Tutaj również następuje kaskada koagulacji.
Na końcu kaskady krzepnięcia znajduje się enzymatycznie aktywna trombina zarówno w układzie wewnętrznym, jak i zewnętrznym. To powoduje polimeryzację fibryny. Fibryna powstaje z nieaktywnego fibrynogenu. Tak zwany czynnik XIII zapewnia, że poszczególne nitki fibryny łączą się ze sobą. To stabilizuje czop płytkowy, który utworzył się w fazie pierwotnej i zestala zamknięcie rany. Powstała wtyczka nazywa się czerwonym skrzepliną.
Trombina powoduje również kurczenie się szkieletu aktynowo-miozynowego płytek krwi. Płytki krwi kurczą się, ściągając razem brzegi rany. To zamyka ranę. Skurcz rany i płytkowy czynnik wzrostu (PDGF) sprzyjają imigracji komórek tkanki łącznej. W tym miejscu zaczyna się gojenie się ran.
Podsumowując, hemostaza to ważny proces, który zatrzymuje krwawienie w przypadku kontuzji. Zapobiegnie to nadmiernej utracie krwi. Jednocześnie tworzone są warunki do szybkiego gojenia się rany.
Choroby i dolegliwości
Zaburzenia hemostazy mogą prowadzić do niedostatecznej i nadmiernej hemostazy lub krzepnięcia krwi. Przyczyny tych wad leżą na poziomie fibrynolizy, płytek krwi lub rzeczywistej koagulacji.
Choroby, które wiążą się ze zwiększoną skłonnością do krwawień, określane są jako „skaza krwotoczna”. Skazę krwotoczną można podzielić ze względu na patomechanizm na cztery grupy: trombocytopatie, trombocytopenie, koagulopatie oraz skazy krwotoczne naczyniowe.Skazami krwotocznymi są choroby takie jak hemofilia A, hemofilia B, choroba Oslera, plamica Henocha-Schönleina, hipersplenizm, koagulopatia konsumpcyjna czy zespół Willebranda-Jürgensa.
Wszystkie te choroby charakteryzują się zwiększoną skłonnością do krwawień. Krwawienie jest albo zbyt długie, zbyt obfite, albo spowodowane najmniejszymi urazami. W przypadku krwawienia hemofilnego krwawienie jest bardzo rozległe i stosunkowo ostro zaznaczone. Typowe jest tutaj krwawienie do stawów lub mięśni. Po banalnych urazach pojawiają się siniaki na dużą skalę. To krwawienie występuje w chorobach takich jak hemofilia A lub hemofilia B.
W trombocytopenii lub w skazach naczyniowych krwawienie występuje w postaci wybroczyn lub plamicy. Wybroczyny to małe punkcikowate krwotoki w skórze lub błonach śluzowych. W przypadku plamicy występuje liczne, niewielkie krwawienia na skórze.
Choroby związane z nadmierną hemostazą nazywane są trombofilią. Występuje tutaj zwiększona skłonność do zakrzepicy. W laboratorium można wykazać nadkrzepliwość. Trombofile mogą być wrodzone lub nabyte. Nabyte czynniki ryzyka rozwoju trombofilii to otyłość, palenie tytoniu, ciąża, środki antykoncepcyjne na bazie estrogenów, niewydolność serca i unieruchomienie po operacji lub długiej chorobie.
Genetyczne czynniki ryzyka obejmują niedobór antytrombiny, niedobór białka C lub niedobór białka S. W przypadku hemofilii skrzepy krwi mogą tworzyć się we wszystkich naczyniach krwionośnych organizmu. Jednak preferowaną lokalizacją są głębokie żyły nóg. Zakrzepy często pozostają niezauważone. Nawet ciężkie zakrzepy, które później prowadzą do zatorowości płucnej, często przebiegają bezobjawowo. Przy wyraźnej zakrzepicy żylnej puchną kostki, podudzie lub cała noga. Dotknięta kończyna również jest ciepła. Skóra jest napięta. Uczucie napięcia i bólu może również wystąpić w całej nodze. Najgroźniejszym powikłaniem zakrzepicy jest zator tętnicy płucnej. Tutaj skrzeplina migruje z nogi do tętnic płucnych, gdzie powoduje zagrażające życiu zamknięcie naczyń krwionośnych.






.jpg)




.jpg)
.jpg)

.jpg)