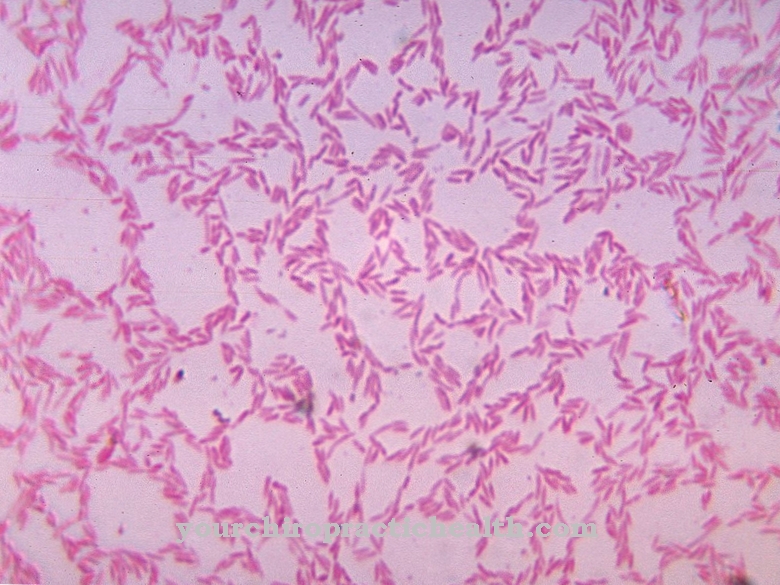
Francisella tularensis jest czynnikiem wywołującym chorobę zakaźną tularemię. Patogen to pręcik z rodziny Pasteurellacae.
Co to jest Francisella tularensis?
Bakteria Francisella tularensis jest patogenem Gram-ujemnym. W przeciwieństwie do bakterii Gram-dodatnich, bakterie Gram-ujemne oprócz cienkiej warstwy peptydoglikanu wykonanej z mureiny mają również zewnętrzną błonę komórkową. Patogen Francisella tularensis jest pleomorficzny. Bakterie pleomorficzne są różnorodne. Zmieniają kształt komórek w zależności od warunków środowiskowych. Ich wygląd zależy również od etapu rozwoju.
Francisella tularensis należy do bakterii kokosowych. Bakterie pręcikowe są w rzeczywistości wydłużone, podczas gdy bakterie pręcików kokoidowych są nieco zaokrąglone. Istnieją cztery różne podtypy patogenu. Jednak te trzy klinicznie ważne formy są identyczne w serologii. Biochemicznie i genotypowo można wyróżnić dwie grupy Francisella tularensis. Bakteria Francisella tularensis biovar tularensis z Jellison typu A jest wysoce zjadliwa i powoduje ciężką chorobę, która często kończy się śmiercią. Bakteria Francisella tularensis biovar holarctica z Jellison typu B. jest mniej zjadliwa, ale bakteria ta może również powodować poważne choroby.
Występowanie, dystrybucja i właściwości
Francisella tularensis pochodzi ze Skandynawii, Rosji, Chin, Japonii, USA i Kanady. Francisella tularensis biovar tularensis typ A występuje głównie w Ameryce Północnej. Francisella tularensis biovar palaearctica występuje na całym świecie. Rezerwuarami patogenów są zające, szczury, wiewiórki, myszy i króliki. Ale patogen można również znaleźć w ziemi i wodzie. Małe ssaki zarażają się przez kontakt ze skażoną wodą lub materiałem glebowym lub przez pasożyty wysysające krew, takie jak muchy, kleszcze lub komary.
Bakteria przenoszona jest na ludzi przez błonę śluzową lub kontakt skóry ze skażonym materiałem zwierzęcym. Spożywanie niedostatecznie podgrzanego, zakaźnego mięsa jest możliwym źródłem infekcji. W szczególności udowodniono, że spożycie mięsa króliczego jest możliwą drogą zakażenia. Wdychanie zanieczyszczonego pyłu (np. Z siana, słomy lub ziemi) również może prowadzić do infekcji. To samo dotyczy kontaktu z zakażonymi komarami, kleszczami czy muchami.
Infekcja nie może być przenoszona z człowieka na człowieka. Jednak podczas obchodzenia się z patogenami lub wdychania aerozoli zawierających patogeny, ludzie mogą zostać zarażeni w laboratorium. Ludność wiejska częściej dotyka infekcja Francisella tularensis. Infekcja występuje tutaj głównie w wyniku przetwarzania dziczyzny lub innych produktów rolnych.
Patogen Francisella tularensis jest wysoce zaraźliwy. Oznacza to, że nawet mniejsze ilości patogenu wystarczają do wywołania infekcji. Okres inkubacji wynosi od trzech do pięciu dni. W zależności od dawki zakażenia, drogi zakażenia i zjadliwości patogenu okres inkubacji może trwać do trzech tygodni.
Choroby i dolegliwości
Tularemia to zgłaszana choroba odzwierzęca. Chociaż choroba jest raczej rzadka, często jest ciężka i zagraża życiu. Można wyróżnić formę zewnętrzną (zlokalizowaną) i wewnętrzną (inwazyjną).
Postać wrzodziejąco-gruczołowa zewnętrzna jest najczęstszą postacią tularemii. Zaczyna się bardzo nagle z ostrym wzrostem gorączki. Wrzody tworzą się w miejscu wejścia patogenu. Miejscowe węzły chłonne są zaognione ropą. W przypadku tularemii oczno-gruczołowej, znanej również jako zapalenie spojówek parinaud, punktem wejścia patogenu jest spojówka oka. Można to zobaczyć jako żółty węzeł. W oku patogen powoduje bolesne zapalenie spojówek (zapalenie spojówek). Węzły chłonne na szyi i przed uchem są opuchnięte.
W gruczołowej tularemii nie widać żadnego portalu wejścia. Nie występuje również tworzenie się wrzodów. Jedynie regionalne węzły chłonne są opuchnięte i bolesne. Tularemia gruczołowo-gardłowa występuje głównie u dzieci. To tutaj powstają wrzody w jamie ustnej i gardle. Węzły chłonne w kąciku szczęki są spuchnięte.
Kiedy patogeny są wdychane lub docierają do narządów wewnętrznych przez krwioobieg, rozwija się wewnętrzna lub inwazyjna postać choroby. Tyfusowa tularemia występuje głównie podczas uboju lub pracy w laboratorium. Często dotyczy to płuc i dróg oddechowych. Pacjenci mają wysoką temperaturę, bóle głowy i poty. Ropnie płucne są przerażającym powikłaniem tularemii tyfusowej. Ponadto zapalenie opon mózgowych (zapalenie opon mózgowych) może ulec zapaleniu. Możliwe jest zapalenie warstwy środkowej (zapalenie śródpiersia) lub osierdzia (zapalenie osierdzia). Inne powikłania to rabdomioliza i zapalenie kości i szpiku. Tyfusowa tularemia jest również znana jako tularemia septyczna lub uogólniona. Jest to bardzo niebezpieczne i charakteryzuje się wysoką śmiertelnością.
Tularemia jelitowa prawdopodobnie rozwija się w wyniku spożycia skażonego mięsa, które nie zostało odpowiednio podgrzane. Typowe objawy to wymioty, nudności, ból gardła, biegunka i ból brzucha.
Drugą najczęstszą formą tularemii jest tularemia płucna. Przejawia się w postaci zapalenia płuc (zapalenie płuc). Pacjenci mają kaszel z flegmą, duszność i ból w klatce piersiowej. Tularemia brzuszna ma obraz kliniczny podobny do duru brzusznego. Wątroba i śledziona są spuchnięte. Pacjenci cierpią na biegunkę i bóle brzucha.
Tularemia jest leczona antybiotykami. W szczególności wykazano skuteczność streptomycyny. Występuje oporność na penicylinę i sulfonamidy. Nawet przy leczeniu antybiotykami pięć procent wszystkich inwazyjnych postaci jest śmiertelnych. Bez leczenia śmiertelność wynosi ponad 30 procent. Śmiertelność amerykańskich form tularemii jest znacznie wyższa niż europejskich odmian Francisella tularensis.


-durch-vitamin-b12-mangel.jpg)